日本には古くから“お任せ医療”と呼ばれる文化がありました。それは、患者は医学的なことは分からないから、治療を医者に丸投げしてしまうことを指します。しかし、近年 インフォームド・コンセント(説明と同意)の普及や患者の権利意識の向上によって、日本の医療は大きく変わりつつあります。特に毎日の食事管理や運動によって血糖管理、体重管理が患者に委ねられている糖尿病治療では「医師が患者を管理し、すべてを決定する」という伝統的な診療スタイルから「患者が糖尿病を管理する。それ故、医師は患者を支援し、すべての決定を患者と共有する」という患者中心医療へシフトすることが必要です。近年、米国糖尿病学会/欧州糖尿病学会は毎年発表する声明の中で「患者中心医療」の重要性を強調しています。しかし、日本にはまだまだ「医者が患者を管理する」という伝統的な診療スタイルが根強く残っていて、その結果、医師から「カロリー制限」や「糖質制限」を強いられて、苦しんでいる患者さんがたくさんいます。
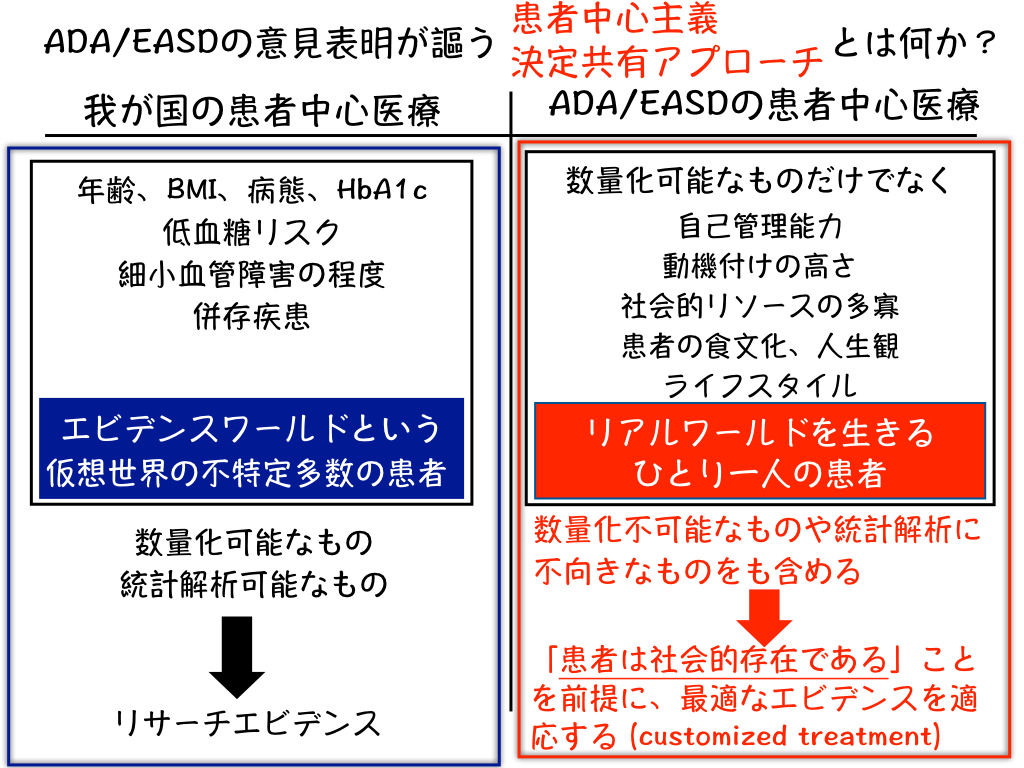
1990年代から世界の医療は大きく変わりました。それは医師の主観や経験だけでなく、臨床疫学研究に基づく根拠に基づいて医療を行おうとする取り組みで、根拠に基づく医療(Evidence Based Medicine:EBM)と呼ばれています。そして、実はこうした根拠に基づく医療が皮肉にも、医師が患者を管理しようとする医師中心主義の診療実践の理論的根拠となっているのです。しかし、EBM提唱者たちの本来の定義をみると「患者の希望に基づいて、現在得られる最良の根拠を、良心的に思慮深く用いること」と記載されています。現在の食事療法に纏わる論争は「患者がどのような食事を望んでいるか」という大切な前提が無視された“患者不在の論争”が繰り広げられているようで残念でなりません。糖質制限食が良いか、エネルギー制限食かという議論と平行して、さまざまな糖尿病患者の食文化、ライフスタイルに対して、こうしたエビデンスを如何にして食事指導に活用していったら良いか?についての議論を重ねていく。そして患者が食事に何を望んでいるのか?から始まる議論が求められています。こうした目的にもっとも適した実践方法が僕が力を入れている「基礎カーボカウント法」という食事管理法です。